Prevenção combinada
A Prevenção Combinada associa diferentes estratégias de prevenção ao HIV, em uma perspectiva voltada à saúde integral das pessoas. A premissa básica é de que a prevenção deve considerar as especificidades dos sujeitos e de seus contextos, as características individuais e o momento de vida de cada pessoa.
Ela considera que nenhuma intervenção de prevenção isolada é suficiente para reduzir novas infecções, e entende que o melhor método é aquele que atende as necessidades sexuais e de proteção para cada indivíduo.
O uso simultâneo de diferentes abordagens de prevenção (biomédicas, comportamentais e estruturais), aplicadas em múltiplos níveis (individual, nas parcerias/relacionamentos, comunitário, social), deve estar centrado na pessoa, em seus grupos sociais e na sociedade em que ela se insere.
As intervenções biomédicas são ações voltadas à redução do risco de exposição, mediante intervenção na interação entre o HIV e a pessoa passível de infecção. Essas ações podem ser divididas em três grupos: intervenções biomédicas clássicas, que empregam métodos de barreira física ao vírus, já largamente utilizados no Brasil; intervenções biomédicas baseadas no uso de antirretrovirais; e intervenções biomédicas apoiadas na utilização de testes para diagnóstico oportuno.
Como exemplo do primeiro grupo, tem-se o uso de preservativos internos e externos e de gel lubrificante. Os exemplos do segundo grupo incluem tratamento para todas as pessoas que vivem com HIV, além da profilaxia pós-exposição (PEP) e da profilaxia pré-exposição (PrEP). O terceiro grupo inclui os testes rápidos e o autoteste.
As intervenções comportamentais são ações que contribuem para o aumento da informação e da percepção do risco de exposição ao HIV e para sua consequente redução, mediante incentivos a mudanças de comportamento por parte da pessoa e da comunidade ou grupo social em que ela está inserida.
As intervenções estruturais são ações voltadas aos fatores e condições socioculturais que influenciam diretamente a vulnerabilidade de indivíduos ou grupos sociais específicos ao HIV, envolvendo preconceito, estigma, discriminação ou qualquer outra forma de alienação dos direitos e garantias fundamentais à dignidade humana.
O que envolvem? | |
Intervenções estruturais |
|
Intervenções comportamentais |
Estratégias de comunicação e educação entre pares |
Intervenções biomédicas |
|
Como forma de subsidiar profissionais, trabalhadores(as) e gestores(as) de saúde para o planejamento e a implementação das ações de Prevenção Combinada do HIV, o Departamento de HIV, Aids, Tuberculose, Hepatites Virais e Infecções Sexualmente Transmissíveis (Dathi/SVSA/MS) apresenta um conjunto de recomendações, expressas na publicação “Prevenção Combinada do HIV: Bases conceituais para profissionais, trabalhadores(as) e gestores(as) de saúde", bem como no “Manual do cuidado contínuo das pessoas vivendo com HIV/Aids”, atualizado recentemente. Esses documentos podem fornecer elementos para responder às necessidades específicas de determinados públicos sobre as formas de transmissão do HIV.
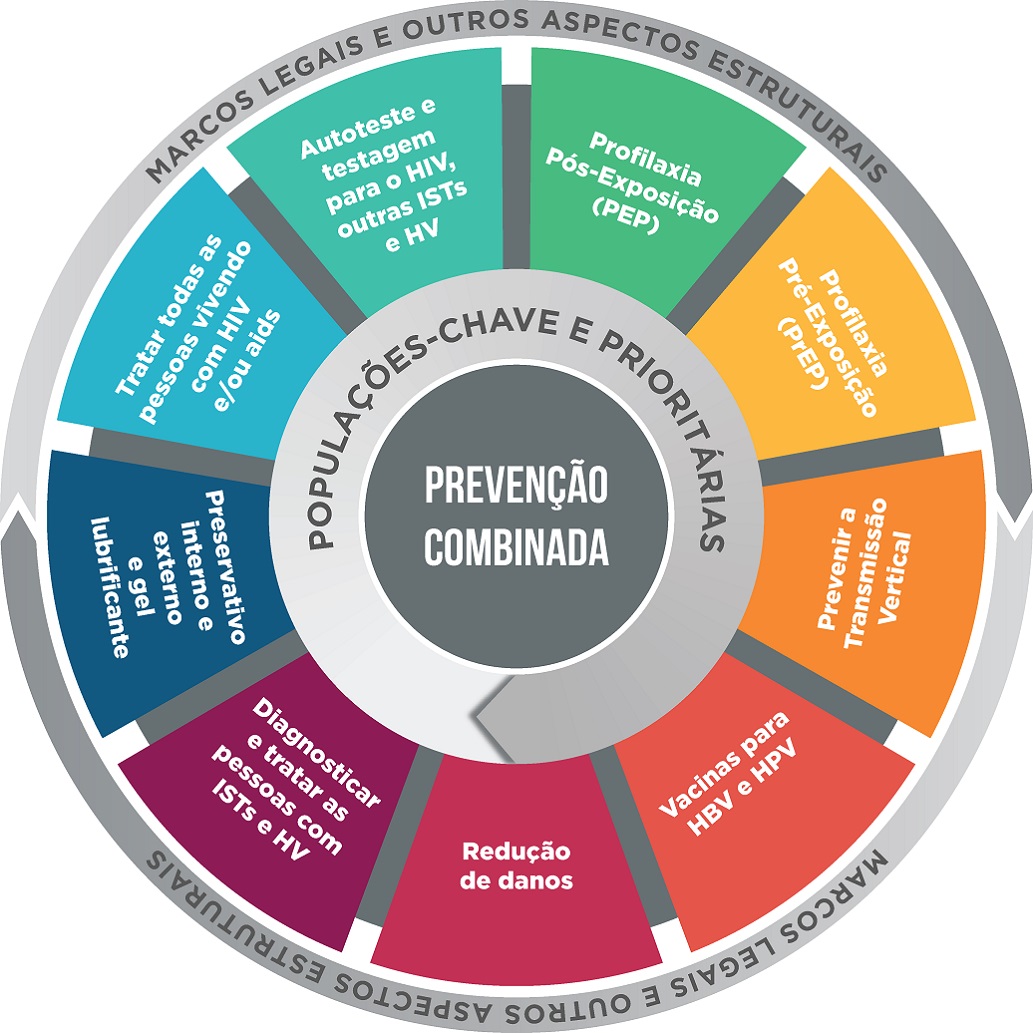
Representação gráfica da Prevenção Combinada
Uma das maneiras de pensar a Prevenção Combinada do HIV é por meio da imagem da mandala. O princípio da estratégia baseia-se na livre conjugação dessas ações, sendo que a combinação deve ser escolhida por quem irá utilizá-la, ou seja, pelas populações envolvidas nas ações de prevenção (populações-chave, populações prioritárias ou população geral).
- Baixe aqui a Mandala de Prevenção Combinada em português.
- Baixe aqui a Mandala de Prevenção Combinada em espanhol.
- Baixe aqui a Mandala de Prevenção Combinada em inglês.
- Baixe aqui a Mandala de Prevenção Combinada em francês.
Entre os métodos e ações que podem ser combinados, estão: a testagem regular para o HIV, realizada gratuitamente no Sistema Único de Saúde (SUS); a prevenção da transmissão vertical (quando a gestante vive com HIV e pode haver a transmissão do vírus para o bebê); o tratamento das ISTs e das hepatites virais; a imunização para as hepatites A e B; a redução de danos para pessoas que usam álcool e outras drogas; a PrEP e a PEP; e o tratamento para todas as pessoas que já vivem com HIV ou aids.
É bom lembrar que pessoas vivendo com HIV e/ou aids que estão com boa adesão ao tratamento antirretroviral e com a carga viral indetectável têm risco zero de transmitir o HIV para suas parcerias sexuais.
*Saiba mais sobre a incorporação do conceito “I=I” e de “risco zero” de transmissão sexual no cuidado contínuo das pessoas que vivem com HIV ou aids no Brasil, por meio desta Nota Técnica.
Além disso, o diagnóstico precoce e o início do tratamento podem fazer com que a pessoa não evolua para a aids. Todos esses métodos podem ser utilizados pela pessoa isoladamente ou combinados.
Populações-chave
Os casos de HIV no Brasil estão concentrados em alguns segmentos populacionais que, historicamente, foram estigmatizados e enfrentam barreiras adicionais de acesso aos serviços de saúde. Além disso, esses grupos muitas vezes estão inseridos em contextos que aumentam suas vulnerabilidades e, por conseguinte, apresentam prevalência do HIV superior à média nacional, que é de 0,4%. Essas populações são:
- Gays e outros homens que fazem sexo com homens
- Pessoas trans
- Pessoas que usam álcool e outras drogas
- Pessoas privadas de liberdade
- Trabalhadoras do sexo
Populações prioritárias
São segmentos populacionais cujas vulnerabilidades estão relacionadas às dinâmicas sociais locais e às suas especificidades. Essas populações são:
- População de adolescentes e jovens
- População negra
- População indígena
- População em situação de rua